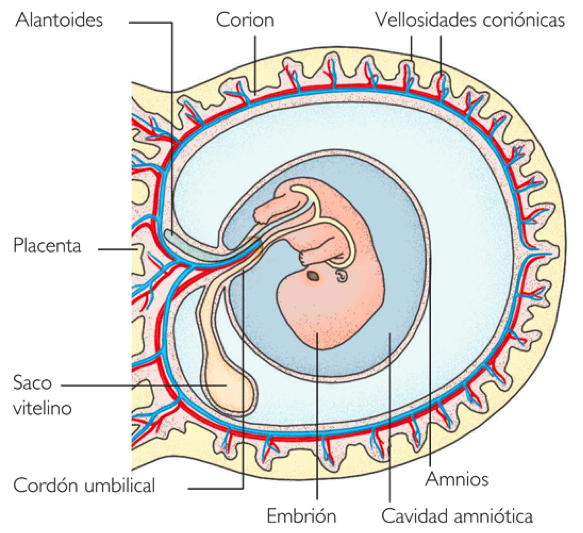
Amnios
En
la segunda semana de gestación se forma la cavidad amniótica. Del
epiblasto se desprenden unas células denominadas amnioblastos, que
proliferan y tapizan el interior de las células del trofoblasto hasta
formar una cupula sobre la cavidad amniótica, que da lugar a una delgada membrana conocida como amnios o membrana amniótica.

cuando
el embrion se pliega, el amnios, que está unido a los bordes del disco
embrionario, es arrastrado envolviendo al embrión, quedando unido a
nivel del futuro ombligo. El amnios recubre al cordón umbilical en toda
su extención y a la placa coriónica formando la cara fetal de la
placenta. Así el amnios forma un saco cerrado y en su interior el
embrión queda suspendido en el líquido amniótico.
Líquido Amniótico
El
líquidoamniotico es producido al principio de la gestación por la
membrana amniótica y los tejidos maternos, pasando desde la decidua
través de la membrana amniocoriónica.
El
líquido amniótico estácompuesto fundamentalmene por agua (99%), sales
inorgánicas y orgánicas, prote´nas, carbohidratos, enzimas, hormonas y
células epiteliales. Durante la segunda mitad de la gestación habrá
orina fetal y durante el trabajo de parto puede encotrarse meconio
(contenido intestinal del feto).
La
cantidad de líquido amniótico aumenta lentamente, a las 10 semanas hay
30ml aproximadamente, a las 20 semanas alrededor de 350ml y a las 38
semanas entre 500 y 1000 ml.
El
agua en el líquido amniótico circula de manera constante y se calcula
que al final de la gestación es cmbiada totalmente cada 3 horas, con un
veloidad aproximada de 500 ml por hora.
Las funciones del líquido amniótico son:
- Proteger al feto en caso de traumatismos externos.
- Permitir el crecimiento simétrico evitando la compresión del feto.
- Evitar la adherencia del amnios.
- Regulador de temperatura.
- Permitir el libre movimiento del feto y favorecer el desarrollo muscular.
- Regulación de la homeostasis de líquidos y electrolitos.
- Ayuda a dilatar el cuello utrino durante el trabajo de parto.
Saco Vitelino
Es
una membrana extraembrionaria que se origina del hipoblasto y está
formado por endodermo y mesodermo extraembrionarios. Durante el
desarrollo embrionario esde gran importancia, ya que es el primer órgano
hematopoyético, en el se forman la células germinales primordiales y
contribuye a la formación del intestino.
En
ocasiones el tallo vitelino y un diminuto saco vitelino pueden
persistir durante todo el desarrollo fetal y es relativamente frecuente
encontrarlo en adultos, careciendo de importancia, a no ser ue se
infecte y se manifiesten signos y síntomas parecidos a los de una
apendicitis.
El corion es una envoltura externa que recubre el embrión
humano y que colabora en la formación de la placenta. Es una membrana
concéntrica al amnios, que lo envuelve, así como a las demás membranas fetales.
El corion consiste en dos capas, una capa externa formada por
el ectodermo primitivo o trofoblasto y una capa interna formada por el
mesodermo somático en contacto con el amnios. El trofoblasto está compuesto por
células internas, cúbicas o prismáticas llamadas citotrofoblasto o capa de Langhans y una capa de células rícamente
nucleadas con un citoplasma continuo llamada sincitiotrofoblasto.
Vellosidades Coriónicas.
Las
células del citotrofoblásto que proliferan en la superficie externa del saco
coriónico formando a cúmulos celulares que se proyectan hacia el
sincitiotrofoblasto, todo esto al final de la segunda semana. Al principio
estas vellosidades son escasas, pero rápidamente proliferan y alrededor de la
cuarta o quinta semana cubren en su totalidad el saco coriónico, dándole
aspecto de un pequeño arbusto.
Las vellosidades Coriónicas presentan una
serie de cambios durante su desarrollo, y se pueden distinguir tres tipos:
Vellosidades Coriónicas primarias: Se
forman por la proliferación de las células del citotrofoblástica bajo la
inducción del mesodermo extraembrionario somático. Están formadas únicamente
por el citotrofoblasto cubierto por el sincitiotrofoblasto.
Vellosidades Coriónicas secundarias:
Surgen cuando en el interior de las vellosidades coriónicas primaria aparece un
centro de mesénquima que tiene su origen del mesodermo extraembrionario; así,
las vellosidades secundarias quedan formadas por este centro de mesénquima
rodeado de las células del citotrofoblasto y por fuera, rodeando toda la
vellosidad, el sincitiotrofoblasto.
Vellosidades coriónicas terciarias:
Una vellosidad secundaria pasa a terciaria cuando en su centro de mesénquima se
forman los vasos sanguíneos coriónicos. Esto ocurre al terminar la tercera
semana.
Cuando
en el interior de las vellosidades aparecen los vasos sanguíneos coriónicos, se
establece el intercambio entre la sangre materna (situada en la red lacunar) y
la sangre del embrión (que circula por los vasos coriónicos). A partir de la
quinta semana, las vellosidades recubren todo el corion. Entre la quinta y
octava, las vellosidades terciarias recubren todo el saco coriónico, pero las
que están en relación con la decidua capsular se comprimen, se reduce su riego
y luego degeneran formando un área desnuda avascular, el corión liso. Por el
contrario, las vellosidades que están en relación con la decidua basal aumentan
su número, se ramifican y crecen, formando el corión frondoso, el cual
constituye finalmente la porción fetal de la placenta.
Placenta
La
placenta es el organo que actua como intermediario entre la madre y el
embrión/feto mientras dura la gestación. Se desarrolla de los tejidos
maternos y embrionarios.
Sus
funciones son el transporte de gases, nutrientes y productos de
excreción, así como la síntesis y secreción de hormonas para el
desarrollo fetal/embrionario y la regulación del metabolismo materno
propio del embarazo.
La
placenta tiene forma de disco y al finalizarel embarazo su tamaño será
de unos 20 cm por 3cm de grosor aproximadamente y con un peso de entre
500 y 600 gramos. Morfologicamente la placenta tiene una cara materna y
uno fetal, la cara materna es irregular devido a la presencia de los
cotiledones y la cara fetal tiene un superficie lisa recubierta por el
amnios con vasos que convergen en el cordón umbilical.
Cotiledones
En el curso del cuarto y quinto mes, la
decidua forma varios tabiques deciduales (septos placentarios), estos septos o
tabiques poseen en su centro, tejido endometrial y están cubiertos por células
trofoblásticas (cito y sincitiotrofoblasto) que sobresalen en los espacios
intervellosos pero no llegan a la lámina corionica. Estos tabiques tienen un
núcleo central de tejido materno, pero su superficie está cubierta por una capa
de células sincitiales, de manera que en todo momento hay una capa sincitial
separando la sangre materna que se encuentra en los lagos intervellosos del
tejido fetal de las vellosidades. Como consecuencia de la formación de esos
tabiques, la placenta queda dividida en varios compartimientos o cotiledones los cuales están revestidos por una capa delgada de
decidua basal y de trofoblasto.
Cada cotiledón está formado por dos o más
troncos vellosos principales y sus ramas, cada vellosidad se compone de un recubrimiento de sincitio, una capa
celular de Langhans y tejido conjuntivo donde se ramifican los vasos. Los
cotiledones están divididos por tabiques intercotiledóneo, que separa los
espacios intervellosos en grandes compartimientos, los cuales están irrigados
por arterias espirales que desembocan directamente o a través de fístulas
arterio-venosas en la zona basal del mismo. La sangre asciende en
estos compartimentos hasta llegar a la proximidad de la cara fetal, para ser
drenado por el sistema venoso del seno venoso marginal. A través
de los cotiledones circula la sangre de la madre al feto.
La entrada de sangre arterial se realiza en forma de
chorro pulsátil "Chorro de Borrel" con una presión de más o menos 60
70mmhg. El
drenaje venoso se realiza en la base del cotiledón a una presión de más o menos
de 20mmhg.
Es común encontrarse con 15 a
20 cotiledones, visibles sólo después del alumbramiento, por la superficie
decidual de la placenta. Como los
tabiques deciduales no llegan a la lámina coriònica, se mantiene el contacto
entre los espacios intervellosos en los diversos cotiledones.
Cuando se da a luz el médico
verifica la forma e integridad de la placenta, de las membranas ovulares y de
los cotiledones, para verificar que no quedaron restos dentro del útero que puedan producir infección
uterina o hemorragias.

Cordón Umbilical
Es un tallo vascular que
permite el flujo sanguíneo del feto a la placenta. La placenta está en intimo
contacto con la madre, hay que recordar que la placenta le pertenece al bebé y
no a la madre, y que su función es la de promover un instrumento para el intercambio
entre madre y feto. El cordón umbilical es una estructura tubular de unos 50cm.
de longitud promedio que está formada por 2 arterias que saliendo del bebé se
dirigen a la placenta y una vena que va originándose en la placenta que se
dirige de regreso al bebé, todo esto rodeado de una especie de gelatina forme
(gelatina de wharton).
El
cordón umbilical tiene una estructura sencilla pero muy especializada, las dos
arterias tienen su origen en dos arterias importantes del bebé (Arterias
Iliacas) y por lo tanto tienen latido propio porque están en relación directa
con el corazón fetal. La vena umbilical se genera de la fusión de muchas
venas placentarias de menor calibre hasta formarse un solo conducto que
saliendo de la placenta se dirige hacia el bebé manteniendo un flujo continuo
sin latidos ya que la presión intraplacentaria y el efecto de succión del
sistema circulatorio del bebé hacen que la sangre se dirija hacia él.
El corazón del bebé es el motor que impulsa la sangre fetal, baja
en oxigeno y llena de impurezas, hacia las dos arterias umbilicales con el
propósito de llevarla a la placenta para que mediante un intercambio a
distancia con la madre, la placenta pueda oxigenarla y limpiarla en cuestión de
mili-segundos. La presión intraplacentaria, fenómenos hidrostáticos y
efectos circulatorios fetales generan presión suficiente como para que la
sangre “renovada” sea conducida nuevamente hasta el bebé.
La gelatina de Wharton y su envoltorio le dan rigidez y
elasticidad al CU de manera que no se acode ni se comprima con las movimientos
del bebé. Así mismo, su longitud le permite al feto moverse con libertad
sin comprometer su circulación.
Cuál es la función del cordón:
El feto no “respira” y nunca tiene hambre dentro del vientre
materno. Aunque lo veamos con “movimientos respiratorios” y tragando
dentro del vientre materno (por Eco) él solo está ejercitando ciertas
funciones muy importantes, pero sin valor nutricional. Todo lo que
necesita el bebé proviene de la madre en forma de oxígeno y nutrientes que se
encuentran en la sangre materna y que filtrados por la placenta son derivados
hacia el bebé mediante el Cordón Umbilical.
El bebé depende del Cordón para vivir y desarrollarse hasta estar
listo para nacer, si por alguna razón la circulación del cordón se obstruye
repentinamente el feto fallecerá en cuestión de 3 a 5 minutos.
Importancia médica del CU:
El CU puede ser estudiado por ecografía. Lo primero que debe
hacerse es determinar la presencia de sus 3 componentes vasculares ya que
cuando falta una arteria umbilical (menos del 1% de los bebés) con mucha
frecuencia (30%) hay otras anomalías fetales asociadas. Una vez revisado
esto podemos evaluar la longitud aproximada del cordón, ver cualitativamente la
longitud de los trayectos observados y su movilidad. Podemos ver también
si existen circulares de cordón alrededor del cuello fetal y si estas son laxas
o apretada.
Que ocurre al cortar el CU:
Al nacer el bebé y cortar su cordón umbilical el Recién Nacido se
convierte en un ser independiente, tendrá que comenzar a respirar, alimentarse
y cumplir funciones metabólicas por si solo. Se convierte en un ser
indefenso que requiere de todos los cuidados y atenciones externas de su madre
para poder sobrevivir durante sus primeros meses y años.
Decidua
El
término decidua se aplica a la capa funcional del endometrio de una mujer
embarazada e indica que se desprende durante el parto. La presencia de las
células deciduales constituyen el rasgo característico
Estas
células:
- Proporcionan nutrición al embrión y
- Protegen al tejido materno contra la invasión descontrolada del sincitiotrofoblasto.
Se
identifican tres regiones de la decidua según su relación con el sitio en que
se implanta el embrión:
1. La parte ubicada por debajo del embrión, y que forma el
componente materno de la placenta, es la decidua basal.
2. La porción superficial que envuelve al embrión es la decidua capsular (llamada también refleja).
3. Todo el resto de la mucosa uterina es la decidua parietal (llamada también vera). Conforme crece el embrión, la decidua capsular hace protrusión hacia la cavidad uterina y llega a fusionarse con la decidua parietal. Hacia la 22ª semana, la decidua capsular degenera debido a una reducción en la irrigación sanguínea y desaparece como capa aislada.
2. La porción superficial que envuelve al embrión es la decidua capsular (llamada también refleja).
3. Todo el resto de la mucosa uterina es la decidua parietal (llamada también vera). Conforme crece el embrión, la decidua capsular hace protrusión hacia la cavidad uterina y llega a fusionarse con la decidua parietal. Hacia la 22ª semana, la decidua capsular degenera debido a una reducción en la irrigación sanguínea y desaparece como capa aislada.











0 Comentarios:
Publicar un comentario
Suscribirse a Comentarios de la entrada [Atom]
<< Página Principal